Publié le 12 avr 2021Lecture 7 min
Ostéochondrite, épiphysiolyse, ostéochondrose, etc. : la hanche dans tous ses états
Alexandra ALVES, Chirurgie orthopédique et traumatologie de l’enfant, Centre médical Oudinot/clinique Saint-Jean-de-Dieu, Paris ; Clinique Maussins-Nollet, Paris ; praticien attaché à l’hôpital A. Trousseau, Paris
Poser un diagnostic devant une boiterie chez l’enfant est un véritable casse-tête ! La majorité des étiologies sont d’ordre orthopédique. L’âge de l’enfant, la présence d’une fièvre sont des éléments d’orientation essentiels. L’interrogatoire, l’examen clinique bien conduit associés à quelques examens complémentaires (radiographie, échographie, bilan biologique simple) amènent au diagnostic dans la très grande majorité des cas.
Les infections ostéo-articulaires et le rhume de hanche constituant un sujet à part entière, ils ne seront pas traités dans cet article.
Anatomie
La hanche est une articulation qui met en jeu l’extrémité supérieure du fémur, l’épiphyse fémorale, qui deviendra la tête fémorale et le col fémoral, s’articule avec l’acétabulum dont la croissance est assurée par le cartilage en Y. L’épiphyse fémorale supérieure est principalement vascularisée par des branches de l’artère circonflexe médiale, branche de l’artère fémorale profonde (figure 1), ce qui explique sa fragilité.
Figure 1. Photographie d’un fémur proximal droit montrant la vascularisation
de la tête fémorale par les branches de l’artère circonflexe médiale, d’après Ganz.
L’épiphyse fémorale supérieure apparaît sur une radiographie à partir de l’âge de 4 mois. Elle se développe de façon centrifuge et fusionne avec le col fémoral à la fin de l’adolescence.
Ostéonécroses
Il existe plusieurs formes d’ostéonécrose. La plus connue est l’ostéochondrite primitive de hanche.
Ostéochondrite primitive de hanche OPH (également appelée maladie de Legg Perthes Calve)
Il s’agit d’une nécrose de l’épiphyse fémorale d’origine multifactorielle, essentiellement vasculaire, mécanique et/ou génétique. Après une phase initiale d’ischémie, l’épiphyse se revascularise et se réossifie (figure 2). L’OPH concerne l’enfant âgé de 3 et 8 ans. Elle débute de façon progressive et insidieuse par une douleur mécanique entraînant une boiterie d’esquive, ainsi qu’une raideur de hanche avec une limitation douloureuse de la rotation interne et de l’abduction. Une présentation subaiguë tel un rhume de hanche persistant ou récidivant est parfois inaugural. Il n’y a pas de signe local ou général d’inflammation et la biologie est normale. Au stade précoce, la radiographie de bassin de face est normale. Le diagnostic initial peut également être porté sur la scintigraphie osseuse (hypofixation) ou l’IRM, mais ces examens ne sont pas indispensables dans la mesure où l’attitude thérapeutique ne sera pas modifiée dans un premier temps. Un bilan étiologique à la recherche d’une cause secondaire est réalisé (cf. causes secondaires).
Figure 2. Schéma de l’histoire naturelle de l’OPH, d’après R.Seringe.
L’OPH évolue en 4 stades radiographiques (figure 3) :
– le stade de condensation ou de nécrose : aplatissement du noyau épiphysaire, possible coup d’ongle correspondant à un décollement sous-chondral, dure de 3 à 6 mois en moyenne ;
– le stade de fragmentation ou de revascularisation : le noyau épiphysaire a un aspect pommelé, fragmenté, la métaphyse est remaniée ;
– le stade de reconstruction : avec une réossification périphérique du noyau ;
– le stade de séquelle : coxa plana, coxa magna. Ces déformations résiduelles vont continuer à se modifier tout au long de la croissance.
Figure 3. Stades évolutifs radiographies de l’OPH, d’après Doudouh.
Mauvais pronostic :
Âge > 6 ans
Raideur
Degré d’atteinte épiphysaire
Atteinte métaphysaire
Incongruence et excentration de la tête
L’OPH a la particularité de guérir toujours spontanément mais parfois au prix d’une déformation. Le traitement a pour objectif de diminuer les contraintes mécaniques, de préserver ou améliorer la mobilité, et surtout de contenir la tête fémorale dans le cotyle afin de lui permettre de cicatriser et de se remodeler dans le meilleur moule possible. Les possibilités thérapeutiques sont multiples et difficiles à schématiser : abstention, arrêt des activités sportives, décharge ± appareillage, traction, kinésithérapie mobilisatrice et chirurgie font partie de l’arsenal thérapeutique pour limiter la déformation (figure 4). La surveillance rapprochée radio-clinique à chaque trimestre est de rigueur en phase évolutive. La durée d’évolution est longue, en moyenne 18 mois, les parents doivent en être prévenus.
Figure 4. Ostéochondrite primitive de hanche droite au diagnostic, stade de condensation.
Évolution à 36 mois après traitement fonctionnel.
Maladie de Meyer
La dysplasie de Meyer correspond à une ossification retardée et irrégulière de l’épiphyse fémorale proximale. Elle est souvent de découverte fortuite chez le garçon âgé de 2 à 3 ans. Elle est bilatérale, asymétrique mais peut toucher qu’un côté. Elle guérit spontanément vers 6 ans.
Ostéonécroses secondaires
Les causes des ostéonécroses secondaires sont multiples :
– après traitement d’une luxation congénital de hanche (harnais de Pavlik) ;
– post-infecieux : arthrite de hanche, ostéomyélite du fémur proximal ;
– post-traumatique : fracture du col fémoral ;
– hémoglobinopathie : drépanocytose ;
– iatrogène : corticothérapie prolongée ;
– mucopolysaccharidoses ;
– syndromiques : dysplasies métaphyso-épiphysaires, spondylo-épiphysaires avec atteinte de plusieurs épiphyses, syndrome tricho-rhino-phalangien. Intérêt d’un bilan radiographique avec radiographies de poignets, genoux et du rachis.
Épiphysiolyse fémorale supérieure (EFS)
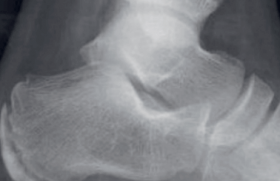
Il s’agit du glissement non traumatique, le plus souvent en dedans et en arrière, de l’épiphyse fémorale supérieure sur la métaphyse au niveau du cartilage de croissance. La population cible est le jeune adolescent en surpoids, une atteinte bilatérale étant retrouvée dans 20 % des cas. L’étiologie reste inconnue, un contexte endocrinien est mis en cause sur cette période pubertaire ainsi que sur l’aspect adiposogénital. Certaines formes secondaires sont rapportées (rachitisme vitamino-résistant, insuffisance rénale, dysfonction thyroïdienne, etc.). Ce glissement entraîne une boiterie, une marche en rotation externe accompagnée d’une douleur mécanique de l’aine ou une douleur projetée au genou. La hanche est limitée et douloureuse à la mobilisation, avec une rotation interne diminuée, voire absente (figure 5). Lors de la flexion de hanche, on observe une rotation externe automatique (signe de Drehmann). L’épiphysiolyse est stable si la marche avec appui est possible. La forme aiguë correspond à un lâchage lors du glissement progressif et s’exprime alors par une impotence fonctionnelle, un appui impossible. L’épiphysiolyse est alors dite aiguë ou instable. Dès que ce diagnostic est évoqué, le patient doit être mis en décharge jusqu’au bilan radiographique. Ce dernier comporte une radiographie de bassin de face et surtout une incidence de profil. L’incidence de profil confirme le glissement et permet de le quantifier (figure 6), sur l’incidence de face la ligne de Klein ne coupe pas l’épiphyse, le cartilage de croissance a un aspect feuilleté, élargi (figure 7).
Figure 5. Diminution de la rotation interne de hanche du côté pathologique.
Figure 6. Incidence de profil. Mesure du glissement x.
Figure 7. Radiographie de bassin de face : aspect feuilleté et élargi de la physe fémorale supérieure gauche, ligne de Klein asymétrique.
Radiographie de profil de hanches : à gauche, glissement de l’épiphyse fémorale supérieure avec physe d’aspect feuilletée et élargie. Hanche droite normale.
Glissement minime < 30°
Glissement modéré entre 30 et 60°
Glissement majeure > 60°
L’IRM mesure la bascule et l’injection évalue la vitalité de l’épiphyse fémorale supérieure en cas de composante aiguë. Le traitement de l’épiphysiolyse est chirurgical, un vissage en place pour les déplacements minimes, une ostéotomie du col pour les formes majeures, et il est soumis à discussion pour les formes modérées. Le diagnostic précoce a pour objectif d’éviter le glissement aigu, ainsi que sa poursuite (figure 8). Les autres complications sont la marche en rotation externe, l’ostéonécrose de la tête fémorale, la coxite et à long terme l’arthrose.
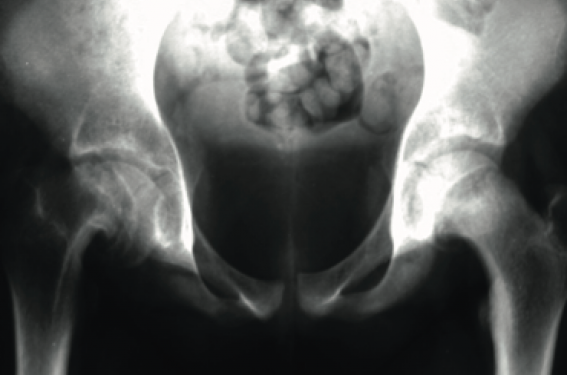
Figure 8. Radiographie de bassin de face : épiphysiolyse bilatérale avec glissement majeure à droite.
Ostéochondroses
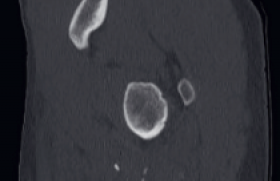
Les ostéochondroses sont des ostéo-chondro-dystrophies liées à la croissance. Elles regroupent les ostéochondrites, les apophysites, les ostéonécroses et les épiphysites. Leur origine reste floue, une composante mécanique avec l’hypersollicitation, une hormonale (lien avec la vitamine D) ou l’altération tissulaire (microfissures) ont été mis en évidence. Il existe des formes articulaires d’ostéochondrose (OPH), des formes non articulaires (maladie d’Osgood Schlatter) et des formes par atteinte du cartilage de croissance (maladie de Scheuermann). Au niveau du bassin, on peut citer les ostéochondroses non articulaires d’insertion (figure 9), les apophysites :
– des épines iliaques antérieures ;
– de l’ischion ou maladie de Mac Master ;
– de la symphyse pubienne ;
– du grand trochanter ;
– du petit trochanter.
Figure 9. Ostéochondroses d’insertion autour de la hanche.
Elles se manifestent par une impotence fonctionnelle de l’adolescent sportif avec douleur mécanique localisée. La radiographie standard est le plus souvent normale. Une présentation aiguë est possible lors d’un asynchronisme de contraction et un blocage brutal du geste, la radiographie peut retrouver un arrachement osseux. Sur une évolution chronique, des remaniements osseux visibles à la radiographie sont possibles. La biologie est normale, le recours à l’IRM se discute en cas de doute diagnostique.
L’arrêt du sport est impératif, associé dans un second temps à un ” étirement des chaînes musculaires rétractées. La prévention de ces lésions repose sur l’adaptation des conditions d’exercice sportif à l’âge et au niveau de l’enfant, l’enseignement des étirements musculaires et la supplémentation en vitamine D.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :